減量・代謝改善手術
肥満と肥満症について
肥満
日本肥満学会が2022年に改訂した「肥満症診療ガイドライン2022」よると、「肥満」とは脂肪組織に脂肪が過剰に蓄積した状態で、BMI 25kg/㎡以上のものと定義されています。BMIはBody Mass Indexの略語で、体重(kg) / 身長(m)2で計算できます。BMIが25 以上30 kg/㎡未満の場合を「1 度肥満」、30 以上35 kg/㎡未満の場合を「2 度肥満」、35 以上40 kg/㎡未満の場合を「3 度肥満」、40 kg/㎡以上の場合を「4 度肥満」 と分類されています。
肥満症
「肥満症」は、治療すべき病態であるかを医師が判断・診断し、適切な治療を行うことを目指す病態であり、肥満とは明確に区別されています。肥満症とは、肥満に起因ないし関連する健康障害を合併するか、その合併が予測され、医学的に減量を必要とする病態と定義されています。肥満に起因ないし関連する健康障害とは、①耐糖能障害(2型糖尿病・耐糖能異常など)、②脂質異常症、③高血圧症、④高尿酸血症・痛風、⑤冠動脈疾患、⑥脳梗塞・一過性脳虚血発作、⑦非アルコール性脂肪性肝疾患、⑧月経異常・女性不妊、⑨閉塞性睡眠時無呼吸症候群・肥満低換気症候群、⑩運動器疾患(変形性関節症:膝関節・股関節・手指関節、変形性脊椎症)、⑪肥満関連腎臓病の11種類を指します。
肥満症の診断においては、肥満と判定されたもの (BMI 25 kg/㎡以上) のうち、肥満に起因ないし関連する「肥満症の診断に必要な健康障害」を合併する場合に肥満症と診断されますが、内臓脂肪型肥満と診断される場合は、健康障害を伴っていなくとも肥満症と診断されます。
・高度肥満および高度肥満症
上記診断基準により肥満と判定され、二次性肥満(肥満の原因が明らかなもの:内分泌性肥満、薬剤性肥満、遺伝性肥満、視床下部性肥満など)を除外されたもののうち、BMI≧35 kg/㎡(3度肥満以上)の肥満者を「高度肥満」といいます。高度な肥満は、病態や合併する健康障害などについて高度でない肥満とは異なった特徴を持つため、速やかな減量が求められ、保有する合併症の治療を並行して行っていく必要があると言われています。
肥満症の定義に則り、BMI≧35 kg/㎡の高度肥満と判定されたもののうち、肥満関連健康障害を有するか、あるいは内臓脂肪蓄積を認める場合を「高度肥満症」と定義します。
肥満症の治療
肥満症は体重(BMI)が大きいから疾患とされるのではなく、肥満に基づく健康障害を合併しているために疾患とされます。したがって治療の目的は体重を大きく減量することではなく、減量によって健康障害を予防・改善することであるとされています。
食事療法
食事療法は肥満症治療の基本となるものです。他のどの治療を行っていても食事療法は極めて重要となります。食事療法により内臓脂肪の減少が得られ、肥満に伴う健康障害の改善が期待できます。手術療法を行う際も、術前から術後にわたり長期的な栄養・食事管理を行う必要があります。
運動療法
運動療法は肥満症に関連する死亡/心血管疾患発症・重症化リスクを低下させます。ランニングや筋力トレーニングなどの高強度の運動ばかりではなく、座っている時間を減らすだけでも効果があると言われています。ただ、運動療法単独では減量(体重減少)にはあまり効果的ではないと言われています。
行動療法
食習慣を見直す、体重を記録する、生活記録をつける、よく噛んで食べるなどの行動療法は肥満症の治療効果を上げると言われています。
薬物療法
食事・運動・行動療法によって得られる減量が不十分な場合に適応があります。最近では、GLP-1受容体作動薬やSGLT2阻害薬には体重減少作用を持つものがあり注目されています。
手術療法
内科的治療を6か月以上継続しても減量が得られず、下記の①または②に該当する場合に手術療法の適応となります。
※2024年6月の保険適応基準の算定要件
- ①BMI 35 kg/㎡以上の場合:糖尿病、高血圧、脂質異常症、閉塞性睡眠時無呼吸症候群又は非アルコール性脂肪肝炎を含めた非アルコール性脂肪性肝疾患のうち1つ以上を合併している方。
- ②BMI 32.0-34.9 kg/㎡の場合:ヘモグロビンA1c(HbA1c)が 8.0%以上(NGSP値)の糖尿病、高血圧症、脂質異常症、閉塞性睡眠時無呼吸症候群、非アルコール性脂肪肝炎を含めた非アルコール性脂肪性肝疾患のうち2つ以上を合併している方。
肥満が内分泌疾患や薬物によって起こっている(2次性肥満)、コントロール不良な精神状態にある、薬物依存・アルコール依存、安全に全身麻酔・手術ができないほど全身状態が悪い、ご家族の理解が得られていない、内科・外科・麻酔科・栄養師などが参加するカンファレンスで総合的に判断し手術の適応がないと考えられるような場合には手術を行わない(行えない)ことがあります。
腹腔鏡下スリーブ状胃切除術とは
世界的にみると肥満症の手術はいくつかありますが、2024年6月現在、日本において保険診療で行える手術は「腹腔鏡下スリーブ状胃切除術」と「腹腔鏡下スリーブ・バイパス術」です。当院では「腹腔鏡下スリーブ状胃切除術」のみを施行しています。
手術前には血液検査、レントゲン検査、心電図検査、呼吸機能検査、胃カメラ、CT検査などを行い、手術に支障となる病気がないかを確認して、最終的に多職種(消化管外科、糖尿病・内分泌代謝内科、麻酔科、心身医療科、看護師、理学療法士、栄養士など)によるカンファレンスで手術を行うかを判断します。
腹腔鏡下手術
手術は全身麻酔で行います。腹腔鏡手術はお腹に小さな穴をあけて、すべての操作をお腹の中だけで完結する手術です。皮膚に5~15mm径の穴を5~6か所あけて、お腹の中を映し出すカメラ(腹腔鏡)および操作用の先端にピンセットやハサミなどが付いた細長い器具(鉗子)を使って手術を進めます。
スリーブ状胃切除術
胃の周りから血管および脂肪を切り落として、胃の大弯(図の★)を切り取ります。胃の小弯(図の☆)をバナナ1本分程度(容積にすると150mlくらい)だけ残して、胃をスリーブ(筒)状に形成します。胃の大きさは元には戻りません。手術時間は3~4時間程度です。
〈スリーブ状胃切除術のイメージ〉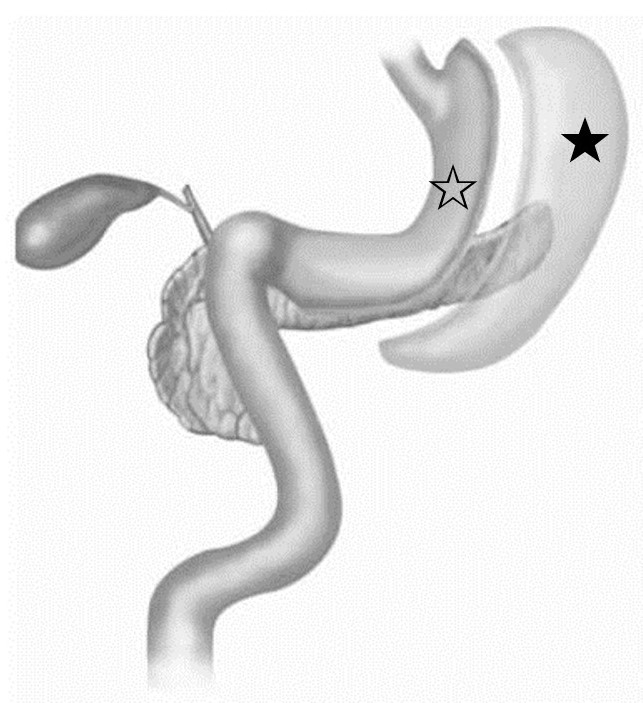
〈手術風景〉
手術前に必要なこと
減量
4週間で5%程度の減量を行っていただきます。減量ができなくても手術は行いますが、周術期の合併症リスクが増加します。また、この時期に減量ができない方は手術後のリバウンドの可能性が高いと言われています。3食のうち1食をフォーミュラ食(マイクロダイエットなど)に置き換えて、摂取カロリーを制限して減量します。減量中は水分を十分に摂る必要があります。
検査
血液検査、レントゲン検査、心電図検査、呼吸機能検査、胃カメラ、造影CT検査などを行います。
他診療科による診察
心身医療科と麻酔科は必ず受診することになります。併存する疾患によっては、その他の診療科(循環器内科、呼吸器内科、消化器内科、耳鼻咽喉科など)を受診する必要があります。
手術後に必要なこと
水分摂取
術後は脱水になりやすいため、1日に2Lを目標に水分を摂取してもらいます。最初はスプーン1杯を何回にも分けて、1日かけて摂取する必要があります。
食事制限
胃貯留量の減少、消化吸収障害およびリバウンド予防のために長期の食事管理が必要となります。術後2週間は流動食、その後半固形物、固形物へと少しずつ食事内容をアップしていく必要があります。
※ 術後の食事形態の段階
- 術後3日目から14日目まで ー 液体のみの流動食。水分(水・お茶)や栄養剤
- 術後15日目から1か月まで ー 半固形食(少しやわらかいもの)。
- 術後1か月目から ー 固形物の食事。
手術の効果
減量
手術により2年間で25~30%の減量が見込まれます(手術前100kg →術後2年70~75kg)。
併存疾患の改善
日本における研究では、併存疾患の改善としてHbA1cは7.1→5.7%、糖尿病治療薬使用率は58.6→9.6%、インスリン使用率は12.3→1.0%に低下し、糖尿病寛解率は75.6%と報告されています(J-SMART研究)。また、糖尿病以外の肥満関連健康障害である脂質代謝異常、高血圧、肝機能、腎障害、尿アルブミン、睡眠時無呼吸症候群、関節障害、月経異常の改善も認められ、心不全や非アルコール性脂肪性肝疾患も外科治療で改善されることが報告されています。
致死的合併症の減少
カナダで行われた研究によると、手術を受けた群と受けなかった群との生存率を比較したところ平均2.5 年の観察期間において死亡率は手術群では0.68%(手術合併症による死亡率0.4%を含む)、非手術群では6.17%と報告されています。手術によって致死的な疾患(心血管系疾患や悪性腫瘍など)の発生を9 分の1 に減らすことができたということです。
手術の合併症
手術を問題なく終えたあとでも、頻度は決して高くないものの合併症が生じる可能性があります。合併症が生じてしまった場合は、入院期間の延長や再手術、再入院などが必要となる場合があります。治療の多くは絶食、抗生剤投与、輸血、抗凝固薬投与などとなりますが、手術やカテーテル・内視鏡治療が必要となることがあります。
- 縫合不全(1.3%):胃の切除部分から漏れが生じます。
- 胃管狭窄(1.1%):細く形成した胃が捻じれたり曲がったりすることで食事の通過障害が生じます。
- 出血(2.2%):胃の切除部分や血管から出血します。
- 下肢静脈血栓症、肺動脈血栓症(0.1%):いわゆる“エコノミークラス症候群“であり、手術後にできた血栓が肺に詰まることで呼吸不全、心不全を引き起こします。
他にも生じうる合併症は様々なものがありますが、手術説明の際に詳しくお伝えします。
手術の後遺症
手術後は、体重の変化、栄養状態、肥満関連健康障害と手術合併症・後遺症などを多職種チームにより定期的に評価し、長期にわたるフォローアップを行う必要があります。
栄養障害
経口摂取量の減少および消化吸収障害により中・長期的に栄養障害が生じることがあります。術後は特に十分な蛋白質、ビタミン、ミネラルの摂取が必要です。
ダンピング症候群
胃内で貯留する時間が短くなることで食べ物が早く腸に流れ込むために、めまい、動悸、発汗、頭痛、腹痛、嘔気・嘔吐、手指の震えなどの不快な症状が起こることがあります。
逆流性食道炎(6.5%)
胃の内容物(主に胃酸)が食道に逆流することにより、食道に炎症を起こす病気です。逆流の時間が長くなると、食道の粘膜は胃酸に対し弱いため食道に炎症を起こすようになり胸やけや胸痛が生じます。

